Vài nét đại cương
Sốc phản vệ (SPV) là tai biến dị ứng nghiêm trọng nhất, dễ gây tử vong nếu không được chẩn đoán và xử lý kịp thời. Tính chất nguy kịch của sốc phản vệ gây hoang mang cho mọi người kể cả thầy thuốc và thân nhân bệnh nhân. Bệnh xuất hiện nhanh, ngay lập tức hoặc 30 phút sau khi dùng thuốc, thử test, bị ong đốt hoặc sau khi ăn một loại thức ăn lạ. Triệu chứng bệnh xuất hiện càng sớm thì bệnh càng nặng, tỉ lệ tử vong càng cao. Các đường đưa thuốc vào cơ thể: tiêm tĩnh mạch, tiêm bắp, dưới da, trong da, uống, xông, bôi ngoài da, nhỏ mắt, đặt âm đạo.v.v...đều có thể gây sốc phản vệ, tuy nhiên đường tiêm tĩnh mạch là nguy hiểm nhất. Các loại thuốc, nhất là các thuốc kháng sinh là nguyên nhân chính gây sốc phản vệ. Vì vậy sốc phản vệ là một cấp cứu cần được xử trí nhanh, kịp thời vì dễ dẫn đến tử vong do suy hô hấp cấp và tụt huyết áp.
Sốc phản vệ là một dạng của phản ứng dị ứng typ nhanh (typ reagin, typ phản vệ) phát sinh khi có sự xâm nhập lần thứ hai của dị nguyên vào cơ thể. Sốc phản vệ có đặc điểm tụt huyết áp, hạ thân nhiệt, truỵ tim mạch, tăng tính thấm thành mạch và co thắt cơ trơn. Tuy nhiên trong thực tế có nhiều trường hợp bệnh nhân mới dùng thuốc lần đầu nhưng đã bị sốc phản vệ là do họ đã bị mẫn cảm trước với một loại dị nguyên nào đó có cấu trúc giống với cấu trúc của thuốc, ví dụ người bệnh đã bị nhiễm nấm penicillinum từ môi trường do ăn hoặc hít phải loại nấm này.
Cơ chế và nguyên nhân gây sốc phản vệ
Cơ chế bệnh sinh
Phản ứng quá mẫn tức thì thường kéo theo sự giải phóng các chất trung gian hoá học (mediator) từ tế bào mast và basophil mà cơ chế là do sự kích thích của dị nguyên với kháng thể IgE.
Dị nguyên là những chất có bản chất kháng nguyên hoặc không kháng nguyên có khả năng gây nên trạng thái dị ứng (kích thích tạo kháng thể đặc hiệu IgE).
Kháng thể IgE là kháng thể quan trọng nhất tham gia cơ chế dị ứng được Coca phát hiện năm 1925. Các reagin của người là IgE được Ishizaka tìm ra năm 1967. Trong các bệnh dị ứng hàm lượng IgE trong huyết thanh tăng rất cao. Kết quả sự kết hợp của dị nguyên với kháng thể IgE trên màng tế bào mast là hàng loạt các chất trung gian hoá học được giải phóng.
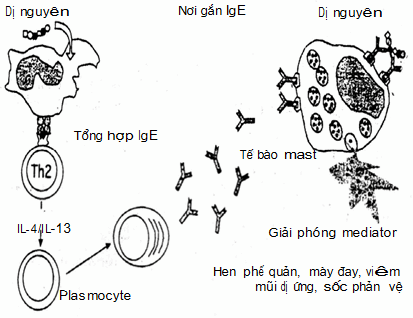
Hình. Cơ chế sốc phản vệ (cơ chế dị ứng typ I)
Kết quả của phản ứng dị ứng nêu trên là hàng loạt các chất trung gian hoá học (mediator) được thoát ra từ tế bào mast và basophil như histamin, serotonin, bradykinin, leucotrien, chất tác dụng chậm của phản vệ (SRS-A: slow reacting substances of anaphylaxis), các prostaglandin, yếu tố hoạt hoá tiểu cầu (PAF - platelet activating factor)…các chất này làm giãn mạch, co thắt cơ trơn phế quản, mày đay, phù Quincke…tạo ra bệnh cảnh lâm sàng của sốc phản vệ.
Sau đây là tác dụng sinh lý của một số chất trung gian hoá học từ tế bào mast và basophil trong sốc phản vệ:
Histamin
Kích thích receptor H1:
Co mạch.
Giãn mạch, phù niêm mạc phế quản.
Tăng tính thấm thành mạch, tăng tiết dịch.
Co thắt cơ trơn phế quản.
Mày đay, phù Quincke, ban đỏ.
Kích thích receptor H2:
Giãn mạch.
Tăng nhịp tim.
Tăng co bóp cơ tim.
Tăng tiết dịch dạ dày.
Serotonin
Có vai trò quan trọng trong phản ứng sốc phản vệ của người và động vật. Chất này gây co thắt cơ trơn phế quản, tăng tính thấm thành mạch, co thắt các mạch máu tim, phổi, não, thận, kích thích các đầu mút thần kinh gây ngứa.
Bradykinin
Co cơ trơn chậm hơn histamin, giãn mạch, hạ huyết áp, tăng tính thấm thành mạch.
Các prostaglandin
Co thắt cơ trơn phế quản, tăng tính phản ứng phế quản (PGD2 gây co phế quản).
PAF (yếu tố hoạt hoá tiểu cầu)
Ngưng kết tiểu cầu, kích thích tiểu cầu giải phóng histamin và các mediator khác, làm tăng tính thấm thành mạch, co thắt cơ trơn và phế quản.
SRS.A
Tăng tính thấm thành mạch và sản sinh IL1, co thắt phế quản.
Leucotrien
Co cơ trơn phế quản.
Tăng tác dụng của histamin.
Sốc phản vệ xảy ra ở nhiều cơ quan nội tạng trong cơ thể do sự tác động của các chất trung gian hoá học kể trên:
Trên hệ tim mạch làm giãn mạch, tụt huyết áp, truỵ tim mạch.
Trên hệ hô hấp: co thắt phế quản gây nghẹt thở.
Trên hệ thần kinh: co mạch não gây đau đầu, hôn mê.
Trên hệ tiêu hoá: tăng tiết dịch, tăng nhu động ruột gây ra ỉa chảy, đau bụng. Làm rối loạn vận động cơ tròn bàng quang, hậu môn gây đái ỉa không tự chủ.
Trên da: gây mày đay, phù Quincke, mẩn ngứa.
Nguyên nhân gây sốc phản vệ
Có rất nhiều nguyên nhân, trong đó thuốc là nguyên nhân hàng đầu, tiếp đến là thức ăn, nọc côn trùng.
Danh mục các thuốc gây sốc phản vệ
Sốc phản vệ và những tai biến do dị ứng thuốc xảy ra ngày một nhiều với những hậu quả nghiêm trọng nhiều trường hợp tử vong. Các thuốc khi vào cơ thể (đều là hapten) phải kết hợp với protein trong huyết thanh hoặc mô mới trở thành dị nguyên hoàn chỉnh có đặc tính kháng nguyên gây nên phản ứng phản vệ.
Các thuốc gây sốc phản vệ ngày càng nhiều, sau đây là những thuốc hay gặp: Penicillin, Streptomycin, Ampicillin, Vancomycin, Amoxycillin, Chloramphenicol, Cephalosporin, Tetracyclin Claforan, Trimazon Neomycin, Nevigram Kanamycin , Erythromycin Lincomycin, Polymycin B Gentamycin.
Các thuốc chống viêm không steroid: salicylat, colchicin, mofen, indomethacin.
Các vitamin: vitamin C tiêm tĩnh mạch là nguyên nhân gây sốc phản vệ hay gặp ở nước ta, tiếp sau là vitamin B1, vitamin B12 dạng tiêm.
Các loại dịch truyền: glucose, nutrisol, alvesin, bestamin, tryphosan.
Thuốc gây tê: procain, novocain, lidocain, thiopental.
Thuốc cản quang có iôt: visotrat.
Các hormon: insulin, ACTH, vasopressin.
Các loại vaccin, huyết thanh: vaccin phòng dại, phòng uốn ván, huyết thanh kháng bạch cầu, uốn ván.
Các thuốc có phân tử lượng thấp: dextran, gamma globulin, dịch chiết phủ tạng.
Các enzym: trypsin, chymotrypsin.
Các thuốc khác: visceralgin, aminazin, paracetamol, efferalgan-codein.
Các nguyên nhân khác gây sốc phản vệ
Thức ăn: Có nhiều loại thức ăn nguồn gốc động vật, thực vật, gây sốc phản vệ như: cá thu, cá ngừ, xôi gấc, tôm, tép, ốc, trứng, sữa, nhộng, dứa, khoai tây, xoài, lạc, đậu nành, chất phụ gia v.v…
Nọc côn trùng: sốc phản vệ xảy ra do ong đốt, rắn, nhện, bọ cạp cắn.
Bệnh cảnh lâm sàng của sốc phản vệ do côn trùng và do các nguyên nhân khác (thuốc - thực phẩm) về cơ bản giống nhau.
Đặc điểm lâm sàng của sốc phản vệ
Sốc phản vệ liên quan đến phản ứng quá mẫn tức thì có thể xảy ra ở những người bị mẫn cảm, có thể tạng dị ứng (atopy) phản ứng quá mẫn tức thì có thể xảy ra tại chỗ hoặc toàn thân ở tất cả các loài với đặc điểm hay gặp nhất là co thắt cơ trơn phế quản và tăng tính thấm thành mạch.
Triệu chứng lâm sàng của sốc phản vệ rất đa dạng, xuất hiện ở nhiều cơ quan nội tạng.
Độ nặng của sốc phụ thuộc vào mức độ nhạy cảm của từng cá thể, số lượng và tốc độ hấp thụ các dị nguyên hay chất lạ vào cơ thể, mặt khác chủ yếu phụ thuộc vào thời gian xử trí điều trị đúng. Những dấu hiệu sớm cần lưu ý: ngứa bàn tay, chân, tê môi, lưỡi, khó thở, nhịp tim nhanh, cảm giác bồn chồn, hốt hoảng.
Các triệu chứng lâm sàng hay gặp ở một số cơ quan
Hệ hô hấp
Phù thanh hầu, dây thanh đới, phù khí quản, co thắt khí quản, phế quản, nghe phổi có ran rít, ran ngáy giống như hen phế quản. Bệnh nhân thấy khó thở, ngạt, tím, suy hô hấp cấp, giảm thông khí phế nang. Một vài trường hợp có thể có phù phổi cấp do tổn thương tăng tính thấm thành mạch.
Hệ tuần hoàn và huyết động
Tình trạng giãn mạch thường có sớm trong sốc phản vệ do hậu quả tác dụng của các chất trung gian hoá học, giãn mạch, tăng tính thấm thành mạch nhanh dẫn đến giảm thể tích tuần hoàn (thể tích máu toàn phần và thể tích huyết tương đều giảm rõ rệt trong sốc phản vệ), nhịp tim nhanh hoặc loạn nhịp, áp lực động mạch giảm do giảm thể tích tống máu.
Sự thiếu ôxy máu, giảm thể tích tuần hoàn dẫn đến toan máu và giảm co bóp cơ tim là giai đoạn nặng của sốc phản vệ. Vì thế cấp cứu giảm thể tích máu là một yếu tố chính trong sốc phản vệ.
Thần kinh
Đau đầu, chóng mặt, run chân tay, lơ mơ, vật vã, nói lảm nhảm, co giật toàn thân, có thể ngất xỉu hoặc hôn mê.
Tiêu hoá
Các chất gây sốc phản vệ là thức ăn, hoa quả và thuốc uống, bệnh nhân đau bụng dữ dội, nôn, buồn nôn, ỉa chảy, đái ỉa không tự chủ, có khi chảy máu tiêu hoá.
Ngoài da
Mày đay toàn thân, phù Quincke, hoặc ban đỏ ngứa.
Toàn thân
Có thể có sốt, vã mồ hôi, rét run, mệt lả v.v…
Sốc phản vệ được chia ra 3 mức độ diễn biến là nhẹ, trung bình và nặng
Diễn biến nhẹ
Với những triệu chứng đau đầu, sợ hãi, chóng mặt, có thể có nổi mày đay, mẩn ngứa, phù Quincke, nôn hoặc buồn nôn, đau bụng, đái ỉa khôg tự chủ, nhịp tim nhanh, huyết áp tụt, khó thở.
Diễn biến trung bình
Bệnh nhân hoảng hốt, sợ chết, choáng váng, ngứa ran khắp người, khó thở, co giật, đôi khi hôn mê, đau bụng, da tím tái, niêm mạc nhợt, đồng tử giãn, mạch nhanh nhỏ, huyết áp tụt hoặc không đo được.
Diễn biến nặng
Xảy ra ngay trong những phút đầu tiên với tốc độ chớp nhoáng. Người bệnh hôn mê, nghẹt thở, da tím tái, mạch huyết áp không đo được, tử vong sau vài phút, hãn hữu kéo dài vài giờ.
Dù diễn biến nhẹ hay trung bình, nặng đều phải dùng ngay adrenalin
Chú ý những diễn biến muộn xảy ra sau sốc phản vệ như viêm cơ tim dị ứng, viêm thận, viêm cầu thận. Những biến chứng này có thể dẫn đến tử vong. Có trường hợp sốc phản vệ đã được xử lý nhưng 1-2 tuần sau đó xuất hiện hen phế quản, mày đay, phù Quincke tái phát nhiều lần.
Tóm lại sốc phản vệ là hậu quả của thiếu oxy máu, giãn mạch, tăng tính thấm thành mạch ồ ạt cấp tính và co thắt cơ trơn phế quản. Vì vậy nguyên nhân tử vong nhanh là do co thắt phế quản gây suy hô hấp và tụt huyết áp kéo dài.
Chẩn đoán sốc phản vệ
Phải nhanh chóng, kịp thời, chủ yếu dựa vào sự xuất hiện nhanh trong vòng vài phút của các triệu chứng kể trên sau khi tiếp xúc với dị nguyên gây phản ứng phản vệ (thuốc, thức ăn, hoá chất đã dùng hay bị côn trùng đốt). Tuy nhiên chẩn đoán sẽ gặp khó khăn khi các triệu chứng này không đủ như chỉ có nổi mày đay hoặc co thắt phế quản cấp trên một bệnh nhân hen. Vì vậy khi chẩn đoán cần lưu ý tới tất cả các triệu chứng nhất là truỵ tim mạch, huyết áp tụt sau khi đưa thuốc hoặc dị nguyên lạ vào cơ thể.
Điều trị sốc phản vệ
Nguyên tắc
Khẩn cấp, tại chỗ và dùng ngay adrenalin.
Phải dùng ngay adrenalin càng nhanh càng tốt vì adrenalin làm thay đổi ngay tức khắc các dấu hiệu nặng do sốc phản vệ gây ra như co thắt phế quản và tụt huyết áp bằng cách làm tăng cAMP trong tế bào mast và basophil. Sự tăng cAMP sẽ ức chế giải phóng các chất trung gian hoá học từ những tế bào này. Adrenalin còn kích thích trên hệ β và α. Kích thích β1của adrenalin làm tăng lực co bóp cơ tim, tăng khối lượng tuần hoàn và điều hoà nhịp tim. Kích thích α làm tăng sức cản ngoại vi, tăng áp lực tâm trương, tăng tưới máu tới động mạch vành, kết quả adrenalin làm tăng lưu lượng tim, tăng huyết áp, tăng cường vận chuyển oxy tới các tổ chức.
Phác đồ cấp cứu sốc phản vệ
(theo Thông tư 08 ngày 4-5-1989 của Bộ Y tế VN).
Xử trí ngay tại chỗ
Ngừng ngay tiếp xúc với dị nguyên! (thuốc đang dùng tiêm, uống, bôi, nhỏ mắt, mũi).
Cho bệnh nhân nằm tại chỗ.
Dùng thuốc:
Adrenalin là thuốc cơ bản để chống sốc phản vệ.
Adrenalin dung dịch 1/1.000, ống 1ml =1mg, tiêm dưới da ngay sau khi xuất hiện sốc phản vệ với liều như sau:
1/2 - 1 ống ở người lớn.
Không quá 0,3ml ở trẻ em (ống 1ml (1mg) + 9ml nước cất = 10ml sau đó tiêm 0,1 ml/kg).
Hoặc adrenalin 0,01mg/kg cho cả trẻ em lẫn người lớn.
Tiếp tục tiêm adrenalin liều như trên 10-15 phút/lần cho đến khi huyết áp trở lại bình thường.
Ủ ấm, đầu thấp chân cao, theo dõi huyết áp 10-15 phút/lần (nằm nghiêng nếu có nôn).
Nếu sốc quá nặng đe doạ tử vong, ngoài đường tiêm dưới da có thể tiêm adrenalin dung dịch 1/10.000 (pha loãng 1/10) qua tĩnh mạch, bơm qua ống nội khí quản hoặc tiêm qua màng nhẫn giáp.
Các biện pháp khác
Tuỳ theo điều kiện trang thiết bị y tế và trình độ chuyên môn kỹ thuật của từng tuyến có thể áp dụng các biện pháp sau:
Xử trí suy hô hấp
Tuỳ theo tuyến và mức độ khó thở có thể sử dụng các biện pháp sau đây:
Thở oxy mũi, thổi ngạt.
Bóp bóng ambu có oxy.
Đặt ống nội khí quản, thông khí nhân tạo. Mở khí quản nếu có phù thanh môn.
Truyền tĩnh mạch chậm aminophyllin 1mg/kg/giờ hoặc terbutalin 0,2mcg/kg/phút. Có thể dùng:
Terbutalin 0,5mg, 1 ống dưới da ở người lớn và 0,2ml/10kg ở trẻ em. Tiêm lại sau 6-8 giờ nếu không đỡ khó thở.
Xịt họng terbutalin, salbutamol mỗi lần 4-5 nhát bóp, 4-5 lần trong ngày.
Thiết lập một đường truyền tĩnh mạch
Adrenalin để duy trì huyết áp bắt đầu bằng 0,1mg/kg/phút, điều chỉnh tốc độ theo huyết áp (khoảng 2mg adrenalin/ giờ cho người lớn 55kg).
Các thuốc khác
Methylprednisolon 1-2mg/kg/4 giờ hoặc:
Hydrocortison hemisuccinat 5mg/kg/giờ tiêm tĩnh mạch (có thể tiêm bắp ở tuyến cơ sở). Dùng liều cao hơn nếu sốc nặng (gấp 2-5 lần).
NaCl 0,9% 1-2 lít ở người lớn, không quá 10ml/kg ở trẻ em.
Diphenhydramin 1-2mg, tiêm bắp hay tĩnh mạch.
Điều trị phối hợp
Uống than hoạt 1g/kg cân nặng nếu dị nguyên qua đường tiêu hoá.
Băng ép chi phía trên chỗ tiêm hoặc đường vào của nọc độc.
Chú ý:
Theo dõi bệnh nhân ít nhất 24 giờ sau khi huyết áp đã ổn định.
Sau khi sơ cứu nên tận dụng đường tiêm tĩnh mạch đùi (vì tĩnh mạch to, nằm phía trong động mạch đùi, dễ tìm).
Nếu huyết áp vẫn không lên sau khi truyền đủ dịch và adrenalin, thì có thể truyền thêm huyết tương, albumin (hoặc máu nếu mất máu) hoặc bất kỳ dung dịch cao phân tử nào sẵn có.
Điều dưỡng viên có thể sử dụng adrenalin dưới da theo phác đồ khi y, bác sỹ không có mặt.
Hỏi kỹ tiền sử dị ứng và chuẩn bị hộp thuốc cấp cứu sốc phản vệ trước khi dùng thuốc là cần thiết.
Những biện pháp hạn chế dị ứng thuốc và sốc phản vệ
Tuyên truyền việc sử dụng thuốc hợp lý, an toàn đúng chỉ định.
Trước khi kê đơn thuốc, người thầy thuốc phải khai thác kỹ tiền sử dị ứng của người bệnh. Ở người bệnh có tiền sử dị ứng với thuốc, thức ăn, sẽ rất dễ bị dị ứng khi dùng thuốc.
Phải dự phòng sốc phản vệ trên những bệnh nhân có mẫn cảm, cân nhắc về liều lượng, đường dùng và tốc độ hấp phụ của thuốc dùng trong điều trị và chẩn đoán. Khi một bệnh nhân đã có tiền sử phản ứng phản vệ với một thuốc nào đó dù nhẹ cũng phải cố gắng tránh dùng lại, cần hiểu rõ các phản ứng chéo giữa các loại thuốc (ví dụ: penicillin và cephalosporin đều có chung vòng lactam).
Trước khi tiêm kháng sinh phải thử test lẩy da, test âm tính mới được tiêm. Phải chuẩn bị sẵn thuốc và dụng cụ cấp cứu sốc phản vệ.
Khi đang tiêm thuốc, nếu thấy có những cảm giác khác thường (bồn chồn, hốt hoảng, sợ hãi…) phải ngừng tiêm và kịp thời xử lý như sốc phản vệ).
Sau khi tiêm thuốc để người bệnh chờ 10-15 phút để đề phòng sốc phản vệ xảy ra muộn hơn.
Nội dung hộp thuốc cấp cứu sốc phản vệ
Adrenalin 1mg - 1ml: 2 ống.
Nước cất 10ml: 2 ống.
Bơm kim tiêm vô khuẩn 10ml: 2 cái; 1ml: 2 cái.
Hydrocortison hemisuccinat 100mg hoặc methyl prednisolon (SoluMedrol 40mg hoặc depersolon 30mg: 2 ống).
Phương tiện khử khuẩn (bông, băng gạc cồn).
Dây garô.
Phác đồ cấp cứu sốc phản vệ.
Các trang thiết bị khác: tuỳ theo điều kiện trang thiết bị y tế và trình độ chuyên môn của từng tuyến, các phòng điều trị nên có các thiết bị y tế sau:
Bơm xịt salbutamol hoặc terbutalin.
Bóng ambu và mặt nạ.
Ống nội khí quản.
Than hoạt.





 GIỚI THIỆU CHUNG
GIỚI THIỆU CHUNG LỊCH SỬ HÌNH THÀNH
LỊCH SỬ HÌNH THÀNH BAN GIÁM ĐỐC
BAN GIÁM ĐỐC SƠ ĐỒ TỔ CHỨC
SƠ ĐỒ TỔ CHỨC CÁC BÁC SĨ
CÁC BÁC SĨ DỊCH VỤ CẤP CỨU
DỊCH VỤ CẤP CỨU DỊCH VỤ NGOẠI TRÚ
DỊCH VỤ NGOẠI TRÚ DỊCH VỤ NỘI TRÚ
DỊCH VỤ NỘI TRÚ KHÁM SỨC KHỎE
KHÁM SỨC KHỎE BẢNG GIÁ DỊCH VỤ
BẢNG GIÁ DỊCH VỤ DỊCH VỤ KHÁC
DỊCH VỤ KHÁC Tin nội bộ
Tin nội bộ CHẤT LƯỢNG BỆNH VIỆN
CHẤT LƯỢNG BỆNH VIỆN KẾ HOẠCH BỆNH VIỆN
KẾ HOẠCH BỆNH VIỆN HOẠT ĐỘNG BỆNH VIỆN
HOẠT ĐỘNG BỆNH VIỆN LỊCH CÔNG TÁC
LỊCH CÔNG TÁC TUYỂN DỤNG
TUYỂN DỤNG THƯ CẢM ƠN
THƯ CẢM ƠN BỆNH A-Z
BỆNH A-Z THUỐC A-Z
THUỐC A-Z SỐNG KHỎE
SỐNG KHỎE THÔNG TIN Y TẾ
THÔNG TIN Y TẾ Y HỌC THƯỜNG THỨC
Y HỌC THƯỜNG THỨC CHẨN ĐOÁN VÀ ĐIỀU TRỊ
CHẨN ĐOÁN VÀ ĐIỀU TRỊ CHÂN TRỜI Y HỌC RỘNG MỞ
CHÂN TRỜI Y HỌC RỘNG MỞ PHƯƠNG THUỐC KỲ DIỆU
PHƯƠNG THUỐC KỲ DIỆU DÀNH CHO BỆNH NHÂN
DÀNH CHO BỆNH NHÂN HỒI SỨC CẤP CỨU
HỒI SỨC CẤP CỨU CHUYÊN KHOA NỘI
CHUYÊN KHOA NỘI CHUYÊN KHOA NHI
CHUYÊN KHOA NHI Y HỌC CỔ TRUYỀN
Y HỌC CỔ TRUYỀN CHUYÊN KHOA SẢN
CHUYÊN KHOA SẢN BỆNH TRUYỀN NHIỄM
BỆNH TRUYỀN NHIỄM CHUYÊN KHOA NGOẠI
CHUYÊN KHOA NGOẠI CÁC CHUYÊN KHOA KHÁC
CÁC CHUYÊN KHOA KHÁC CHĂM SÓC ĐIỀU DƯỠNG
CHĂM SÓC ĐIỀU DƯỠNG Tài liệu hành chính
Tài liệu hành chính Tài liệu chuyên môn
Tài liệu chuyên môn Tài liệu hình ảnh
Tài liệu hình ảnh VĂN BẢN
VĂN BẢN BÀI HỌC CUỘC SỐNG
BÀI HỌC CUỘC SỐNG HOÀN THIỆN BẢN THÂN
HOÀN THIỆN BẢN THÂN ĐỌC SÁCH CÙNG BẠN
ĐỌC SÁCH CÙNG BẠN TIN HỌC NGOẠI NGỮ
TIN HỌC NGOẠI NGỮ KHOA HỌC NGHỆ THUẬT
KHOA HỌC NGHỆ THUẬT LỊCH SỬ VĂN HÓA
LỊCH SỬ VĂN HÓA THƯ GIÃN GIẢI TRÍ
THƯ GIÃN GIẢI TRÍ




 THỰC HÀNH ĐỌC ĐIỆN TIM
THỰC HÀNH ĐỌC ĐIỆN TIM  XỬ TRÍ NHỒI MÁU CƠ TIM
XỬ TRÍ NHỒI MÁU CƠ TIM  CẤP CỨU NGỪNG TUẦN HOÀN
CẤP CỨU NGỪNG TUẦN HOÀN  HƯỚNG DẪN ĐỌC CT NGỰC
HƯỚNG DẪN ĐỌC CT NGỰC  HƯỚNG DẪN ĐỌC XQ NGỰC
HƯỚNG DẪN ĐỌC XQ NGỰC  BỆNH TIM VÀ THAI SẢN
BỆNH TIM VÀ THAI SẢN  HƯỚNG DẪN ĐỌC CT Ổ BỤNG
HƯỚNG DẪN ĐỌC CT Ổ BỤNG  CỤC QL KHÁM CHỮA BỆNH
CỤC QL KHÁM CHỮA BỆNH  CẢNH GIÁC DƯỢC
CẢNH GIÁC DƯỢC  Bộ y tế
Bộ y tế  BỆNH VIỆN BẠCH MAI
BỆNH VIỆN BẠCH MAI  CỤC QUẢN LÝ DƯỢC
CỤC QUẢN LÝ DƯỢC  THƯ VIỆN HOA SEN
THƯ VIỆN HOA SEN 